
Angebot und Nachfrage telemedizinischer Leistungen steigen exponentiell an. Bereits das Jahr 2021 brachte zentrale Veränderungen für die telemedizinische Versorgung: Die obligatorische elektronische Patientenakte (ePA), eine zunehmende Zahl verordnungsfähiger Digitaler Gesundheitsanwendungen (DiGAs) sowie Videosprechstunden auch für Heilmittelerbringer und Hebammen. Mit Inkrafttreten des Digital-Gesetzes (DigiG) am 26. März 2024 sind telemedizinische Behandlungen endgültig fester Bestandteil der Gesundheitsversorgung. Das Gesetz hat grundlegende Auswirkungen auf die Einführung und Eigenschaften der ePA, des elektronischen Rezepts (E-Rezepts), für DiGAs und das Angebot telemedizinischer Leistungen.
Vor diesem Hintergrund wird nachfolgend der aktuelle Rechtsstand in Deutschland inklusive der jüngsten Änderungen zusammengefasst.
I. Online-Sprechstunden als fester Bestandteil der ärztlichen Versorgung
Online-Sprechstunden-Angebote sind inzwischen fester Bestandteil der ärztlichen Versorgung. Während sie bis 2018 nur vereinzelt in Deutschland durchgeführt wurden, haben sich inzwischen mehrere Anbieter mit zertifizierten Portalen etabliert, die Online-Sprechstunden zwischen Arzt und Patient sowohl für den Bereich der gesetzlichen Krankenversicherung als auch für Privatversicherte ermöglichen.
- Die (Muster-)Berufsordnung für die in Deutschland tätigen Ärztinnen und Ärzte (MBO-Ä) erlaubt seit 2018 die ausschließliche Fernbehandlung ohne vorherigen persönlichen Erstkontakt zwischen Arzt und Patient, wenn dies ärztlich vertretbar ist, die erforderliche ärztliche Sorgfalt gewahrt und der Patient über die Besonderheiten der ausschließlichen Beratung und Behandlung über Kommunikationsmedien aufgeklärt wird (§ 7 Abs. 4 MBO-Ä). Ärzte können dabei sowohl privat- als auch vertragsärztlich Online-Sprechstunden bundesweit erbringen.
- Die Regelung der MBO-Ä ist mittlerweile von allen Ärztekammern in Deutschland umgesetzt. Auch die Landesärztekammer Brandenburg hat inzwischen als letzte Landesärztekammer ihre bisherige Regelung zur Fernbehandlung mit Wirkung zum 14. Mai 2024 an die MBO-Ä angepasst.
Seit dem 1. April 2019 sind online durchgeführte Sprechstunden auch gegenüber den gesetzlichen Krankenkassen abrechenbar.
Derzeit rechnen Vertragsärzte für Videosprechstunden primär ihre jeweilige Grund- und Versichertenpauschale ab. Je nachdem, ob die entsprechenden Voraussetzungen erfüllt sind, können darüber hinaus auch Zuschläge und zusätzlich abrechenbare Leistungen (z.B. für die fachärztliche Grundversorgung oder die Wahrnehmung des hausärztlichen Versorgungsauftrags) angesetzt werden.
Auch Telekonsile, d.h. Abstimmungen zwischen Vertragsärzten unterschiedlicher Fachrichtungen, sind in weitem Umfang in der vertragsärztlichen und der sektorübergreifenden Versorgung möglich (§ 87 Abs. 2a Sätze 14 bis 15 SGB V). Seit dem Beschluss des ergänzten Bewertungsausschusses vom 1. Oktober 2020 sind Telekonsile in allen Fachbereichen vom EBM erfasst und werden vergütet – sogar unter Teilnahme des Patienten.
- Durch das Inkrafttreten des DigiG kam es zu einer weiteren Neuerung bei der Durchführung von Videosprechstunden: Die vertragsärztliche Tätigkeit in Form von Videosprechstunden kann seit dem 26. März 2024 nunmehr auch außerhalb des Praxissitzes erbracht werden (§ 24 Abs. 8 Ärzte-ZV). Zulässig ist damit insbesondere die Leistungserbringung aus dem Homeoffice. Diese Flexibilisierung steht gleichwohl unter der Voraussetzung, dass bestehende Pflichten zum Angebot von Mindestsprechstunden und offenen Sprechstunden am Vertragsarztsitz eingehalten werden (§ 19a Abs. 1 Satz 2 und 3 Ärzte-ZV).
- Auch die Krankschreibung ist seit dem 7. Oktober 2020 im Rahmen der Videosprechstunde möglich. Seit dem 1. Oktober 2021 müssen Vertragsärzte die Bescheinigungen, für die im Rahmen von Videosprechstunden festgestellte Arbeitsunfähigkeit in digitaler Form an die Krankenkassen übermitteln. Arbeitgeber sind seit dem 1. Juli 2022 in das elektronische Verfahren einbezogen: Die Krankenkassen müssen nach Eingang der Arbeitsunfähigkeitsdaten eine Meldung zum Abruf für den Arbeitgeber erstellen, die dieser dann unter Erfüllung bestimmter technischer Voraussetzungen abzurufen hat (§ 109 Abs. 1 SGB IV).
- Private Krankenversicherungen schließen oftmals mit einzelnen Telemedizinportalen Kooperationsvereinbarungen ab, die es ihren Versicherten ermöglichen, Ärzte über diese Portale kostenlos (ohne nachgelagerte Anträge auf Kostenerstattung) zu konsultieren.
II. Schwerpunkt bleibt Vor-Ort-Versorgung durch niedergelassene Vertragsärzte
- Die Erbringung telemedizinischer Leistungen im System der Gesetzlichen Krankenversicherung (GKV) ist ebenso wie die ambulante Vor-Ort-Versorgung von der Zulassung zur vertragsärztlichen Versorgung abhängig (§ 95 SGB V). Für Investoren oder Telemedizin-Dienstleister, die nicht nur Software, eine Online-Plattform oder entsprechende technische Dienstleistungen zur Verfügung stellen möchten, bleibt daher zumeist nur die Übernahme einer MVZ-gründungsberechtigten Trägergesellschaft, etwa eines zugelassenen Plankrankenhauses.
Telemedizin bleibt zudem für Vertragsärzte auch nach den Änderungen, zu denen das zum 9. Juni 2021 in Kraft getretene Digitale-Versorgung-und-Pflege-Modernisierungs-Gesetz sowie das zum 26. März 2024 in Kraft getretene DigiG geführt haben, eine Nebentätigkeit.
Die seit dem 1. April 2022 im GKV-System geltende gesetzliche Beschränkung der Online-Sprechstunden auf 30 % existiert seit dem 26. März 2024 jedoch nicht mehr. § 87 Abs. 2a Satz 30 SGB V, der diese Beschränkung zuvor normierte, wurde durch das DigiG aufgehoben.
Dies dient der Etablierung der Telemedizin als festen Bestandteil der Gesundheitsversorgung. Vertragsärzte können nach Umsetzung durch die ärztliche Selbstverwaltung Videosprechstunden so noch flexibler und umfassender einsetzen. Dies entspricht der bereits während der Corona-Pandemie geltenden Rechtslage, bei der mengenmäßig unbegrenzte Online-Sprechstunden nach Aufhebung der entsprechenden Beschränkungen durch die Kassenärztliche Bundesvereinigung (KBV) und die Krankenkasse möglich waren. Bleibt es jedoch bei dem Kontakt in der Videosprechstunde, weil sich der Patient in dem Quartal nicht mehr persönlich in der Praxis einfindet, wird durch die Krankenversicherung ein fachgruppenspezifischer prozentualer Abschlag auf die jeweilige Pauschale/den jeweiligen Zuschlag von bis zu 30 % vorgenommen.
Vertragsärzte müssen ihren bestehenden Pflichten zum Angebot von Mindestsprechstunden und offenen Sprechstunden außerdem weiterhin am Vertragsarztsitz nachkommen (§ 24 Abs. 8 Ärzte-ZV). Reine Online-Vertragspraxen gibt es derzeit nicht und wird es folglich auch auf absehbare Zeit nicht geben. Den Mittelpunkt der Tätigkeit des niedergelassenen Vertragsarztes bildet noch immer die Versorgung der Patienten vor Ort in seiner Praxis.
III. Technische Mindestvoraussetzungen für Telemedizinprodukte
Der Einstieg in den neuen Markt der Telemedizin als Videosprechstundenanbieter ist zudem von der Einhaltung bestimmter technischer Anforderungen abhängig:
- Videodienstanbieter, die Videosprechstunden ermöglichen, wie auch Kommunikationsdienstleister, welche die Daten für die konsiliarische Befundbeurteilung übermitteln, müssen nach den Vorgaben des Bundesmantelvertrag-Ärzte (BMV-Ä Anlage 31a und 31b) zertifiziert sein und unter anderem datenschutzrechtliche und datensicherheitsrelevante Voraussetzungen einhalten.
- Die Erfüllung der Anforderungen von GKV-Spitzenverband und KBV wird von unabhängigen zertifizierenden Stellen im Rahmen der beizubringenden Nachweise geprüft. Derzeit gibt es 43 zertifizierte Videodienstanbieter (Stand: 20. September 2024).
IV. Wettbewerb zwischen KBV und privaten Telemedizinportalen?
- § 370a Abs. 1 SGB V sieht vor, dass die KBV ein neues elektronisches System zur Vergabe von Online-Sprechstunden bei Vertragsärzten für gesetzlich Versicherte errichtet. Das DigiG führte dafür Fristen ein: für die Vermittlung von telemedizinischen Leistungen bis zum 30. Juni 2024 und für die Vermittlung von Behandlungsterminen bis zum 30. Juni 2025. Sowohl Videosprechstunden als auch Behandlungstermine können inzwischen über den von der KBV verantworteten Patientenservice 116117 (116117.de - Der Patientenservice: die Leistungen | 116117.de) online gebucht werden.
- Die bisher am Markt etablierten privaten Portale erhalten die Informationen, die in dem elektronischen Portal der KBV bereitgestellt werden, nur gegen eine Gebühr (§ 370a Abs. 4 Satz 1 SGB V). Die KBV hat nunmehr nach vorheriger Übertragung der Verordnungsermächtigung durch das Bundesministerium für Gesundheit (BMG) am 24. Juni 2024 eine Verfahrensordnung zur Nutzung des elektronischen Systems zur Vermittlung telemedizinischer Leistungen durch Nutzer der Schnittstelle erlassen.
- Vertragsärzte können der Datenübermittlung von der KBV an Dritte widersprechen (§ 370a Abs. 2 Satz 3 SGB V). Sie müssen (soweit derzeit bekannt) keine Gebühr für das Anbieten ihrer telemedizinischen Sprechstunden im neuen Portal der KBV zahlen.
- Auch die Bundesrepublik selbst betätigt sich im Bereich der digitalen Gesundheitsinformation: Zum 1. September 2020 wurde das nationale Gesundheitsportal errichtet – ein im Internet sowie über die Telematikinfrastruktur abrufbares Informationsportal, das gesundheits- und pflegebezogene Informationen barrierefrei in allgemein verständlicher Sprache zur Verfügung stellen soll (§ 395 Abs. 1 SGB V).
V. Öffentlichkeitswerbung für telemedizinische Behandlungen
Für telemedizinische Behandlungen darf entgegen dem grundsätzlich bestehenden Werbeverbot für Fernbehandlungen gemäß § 9 Satz 1 HWG ausnahmsweise dann in der Öffentlichkeit geworben werden, wenn ein persönlicher ärztlicher Kontakt zwischen Arzt und Patient nach allgemein anerkannten fachlichen Standards nicht erforderlich ist (§ 9 Satz 2 HWG). Die Oberlandesgerichte legten die Neuregelung zunächst – konzeptionell fragwürdig – unnötig eng aus (siehe z.B. OLG München, Urteil vom 9. Juli 2020 – 6 U 5180/19; OLG Hamburg, Urteil vom 5. November 2020 – 5 U 175/19).
Der Bundesgerichtshof hat mit Urteil vom 9. Dezember 2021 (I ZR 146/20) erstmals die Kriterien zur Bestimmung des „allgemein anerkannten fachlichen Standards“ definiert und damit Maßstäbe für die Zulässigkeit der Werbung für Fernbehandlungen – zu denen auch Videosprechstunden gehören – nach dem in § 9 Satz 2 HWG normierten Erlaubnistatbestand aufgestellt.
- Der Bundesgerichtshof hält fest, dass für eine rechtssichere und vorhersehbare Anwendung des § 9 Satz 2 HWG die dafür maßgeblichen „allgemein anerkannten fachlichen Standards“ unter Rückgriff auf den gleichlautenden Begriff in § 630a Abs. 2 BGB und die dazu mit Blick auf die vom Arzt zu erfüllenden Pflichten aus einem medizinischen Behandlungsvertrag entwickelten Grundsätze auszulegen sind. Der Rückgriff auf § 630a Abs. 2 BGB biete nach Ansicht des Bundesgerichtshofs zudem den Vorteil, bei der Auslegung auf umfangreiche Rechtsprechung zurückgreifen zu können. Dadurch könne eine vorhersehbare und rechtssichere Anwendung des Erlaubnistatbestandes gemäß § 9 Satz 2 HWG erfolgen.
Ob eine beworbene Fernbehandlung nach ärztlichem Berufsrecht zulässig wäre, ist nach Auffassung des Bundesgerichtshofs für § 9 HWG hingegen nicht entscheidend.
Eine Anknüpfung an die Regelungen des ärztlichen Berufsrechts für die Bestimmung der für den Erlaubnistatbestand maßgeblichen „allgemein anerkannten fachlichen Standards“ wird von dem Bundesgerichtshof unter anderem mit der Begründung abgelehnt, dass der Gesetzgeber einen abstrakt-generalisierenden Maßstab für die Bestimmung der Zulässigkeit der Werbung für eine Fernbehandlung intendiert habe. Die entscheidende berufsrechtliche Regel in § 7 Abs. 4 MBO-Ä n.F. biete diesen abstrakt-generalisierenden Maßstab aber nicht, sondern enthalte lediglich eine auf den konkreten Einzelfall bezogene Anweisung an die behandelnde Person. Auch mit Blick auf die (zum Zeitpunkt der Entscheidung) nicht einheitliche Umsetzung der MBO-Ä in den einzelnen Bundesländern, ist diese für eine bundeseinheitliche Auslegung des § 9 HWG ungeeignet.
Zwar betont der Bundesgerichtshof, dass eine ausschließliche Fernbehandlung erst in jüngerer Zeit und dann auch nur im Einzelfall zulässig geworden ist und somit in nur wenigen Fällen einschlägige Fernbehandlungsrichtlinien existieren. Dabei weist er jedoch auch auf die gesetzgeberisch gewollte Weiterentwicklung der telemedizinischen Möglichkeiten hin und erweckt damit den Eindruck, einer solchen Dynamik unter Beachtung der fachlichen Standards jedenfalls nicht ablehnend gegenüberzustehen.
VI. „Booster“ für eine stärkere Nachfrage telemedizinischer Leistungen
Neben der mengenmäßig gesetzlich nicht mehr begrenzten Einführung der Videosprechstunde, welche die Erbringung und Vergütung telemedizinischer Leistungen aus dem Homeoffice ermöglicht, gibt es verschiedene weitere Vorhaben im Rahmen der Digitalisierung des deutschen Gesundheitswesens, die sowohl die Informationsmöglichkeiten des Arztes als auch die verordnungsfähigen Versorgungsangebote aus Sicht des Patienten verbessern. Über eine engere Vernetzung von Arzt und Patient wird so ein größeres Tätigkeitsspektrum von Leistungen ermöglicht, als es in der Vergangenheit der Fall war. Hervorzuheben sind folgende Maßnahmen:
Elektronische Patientenakte (ePA)
- Die ePA ist zentrales Element der digitalen und vernetzten Gesundheitsversorgung und der Telematikinfrastruktur. Die gesetzlichen Krankenkassen sind verpflichtet, ihren Mitgliedern die ePA seit dem 1. Januar 2021 anzubieten. Seit dem 1. Juli 2021 müssen alle Ärzte und Psychotherapeuten über die notwendige Ausstattung verfügen, um die Daten über die Telematikinfrastruktur zentral in die ePA zu übertragen. Digitale Patientendaten sollen zentral an einem Ort gesammelt werden.
- Durch das DigiG kommt es nunmehr zu einem Richtungswechsel, der der flächendeckenden Integration der ePA in die Versorgung dienen soll: Mit Inkrafttreten des neuen § 344 Abs. 1 SGB V am 15. Januar 2025 wird von der bisherigen Einwilligungslösung auf ein Opt-Out-Verfahren umgestellt. Die Krankenkassen stellen demnach dem Versicherten eine ePA bereit, wenn dieser nach vorheriger Information nicht innerhalb einer Frist von sechs Wochen widerspricht.
- Das DigiG führt auch für die Verarbeitung von Daten der ePA zu Forschungszwecken eine Opt-Out-Lösung ein. Nach § 363 Abs. 1 SGB V müssen die Versicherten einer Zugänglichmachung der Daten nunmehr widersprechen, anstatt sie für Forschungszwecke freizugeben.
- In der ePA werden insbesondere medizinische Informationen gespeichert. Darüber hinaus besteht unter anderem die Möglichkeit, Daten der Impfdokumentation, Bescheinigungen der Arbeitsunfähigkeit sowie Daten zur pflegerischen Versorgung des Versicherten einzustellen.
- Zur Stärkung der grenzüberschreitenden Patientensicherheit sieht zudem § 219d Abs. 6 SGB V den Aufbau einer nationalen E-Health-Kontaktstelle vor. Versicherte sollen so ihre Gesundheitsdaten auch Ärzten im EU-Ausland sicher und übersetzt zur Verfügung stellen können. Durch das DigiG wurde allerdings die zuvor in § 219d Abs. 7 Satz 1SGB V vorgesehene Frist zur Betriebsaufnahme der Kontaktstelle bis spätestens zum 1. Juli 2023 zugunsten der Festlegung eines nicht gesetzlich konkretisierten Zeitpunkts für die Betriebsaufnahme durch das BMG ersetzt.
Flächendeckende Einführung des E-Rezepts
- Das E-Rezept wurde bereits im Jahr 2022 eingeführt. Der flächendeckende und verpflichtende Einsatz scheiterte bislang jedoch an technischen Voraussetzungen sowie datenschutzrechtlichen Bedenken. Seit dem 1. Januar 2024 ist das E-Rezept nunmehr verbindlicher Standard in der Arzneimittelversorgung.
- Für Privatversicherte gilt die Verpflichtung zur Nutzung des E-Rezepts nicht. Der PKV-Verband ist jedoch seit 2020 Gesellschafter der gematik GmbH und arbeitet gemeinsam mit den Akteuren der GKV an der Einführung einer einheitlichen digitalen Infrastruktur für das Gesundheitswesen, die eine Anbindung an die Telematikinfrastruktur beinhaltet, um für Patienten und Leistungserbringer die ePA sowie das E-Rezept zu ermöglichen. Voraussetzung für eine Nutzung des E-Rezepts ist derzeit, dass die Private Krankenversicherung sowie die Praxis jeweils das E-Rezept für Privatversicherte unterstützen.
Das E-Rezept wird durch den Arzt digital erstellt, mit dem Heilberufsausweis elektronisch signiert und in der Telematikinfrastruktur gespeichert und verschlüsselt. Von dort kann es später von der Apotheke abgerufen werden. Technische Voraussetzung auf Praxisseite ist ein elektronischer Heilberufsausweis, eine Anbindung an die Telematikinfrastruktur mit einem entsprechenden Konnektor sowie ein E-Rezept-taugliches Praxisverwaltungssystem. Patienten erhalten einen Zugriffscode (den sogenannten E-Rezept-Token), den sie zum Einlösen des Rezepts an die Apotheke weitergeben. Apotheken sind verpflichtet, E-Rezepte einzulösen. Die Übermittlung des Tokens an die Patienten, genauso wie das Einlösen des Rezepts bei der Apotheke, ist technisch auf verschiedenen Wegen möglich:
Als digitale Lösung steht die E-Rezept-App zur Verfügung.
Darüber hinaus kann der Token auch – wie bisher – in Papierform ausgedruckt und an die Apotheke weitergegeben und dort ausgelesen werden.
Schließlich ist es seit dem 1. Juli 2023 möglich, das E-Rezept über die elektronische Gesundheitskarte (eGK) einzulösen, indem diese in der Apotheke in ein entsprechendes Kartenterminal gesteckt wird.
Bereits zum 1. Januar 2024 trat eine weitere Möglichkeit hinzu: Alle privaten sowie gesetzlichen Krankenkassen können ihre ePA-Apps erweitern, sodass hierüber ebenfalls E-Rezepte empfangen und eingelöst werden können.
- Auf der Grundlage des DigiG wurde das E-Rezept nunmehr weiterentwickelt: Das E-Rezept wird in die ePA integriert. Diese Integration geht über die bloße Darstellung auf der Benutzeroberfläche der Apps hinaus: Daten zu den abgegebenen Arzneimitteln, deren Chargennummer und deren Dosierung (die sogenannten Dispensierinformationen) werden an die ePA übermittelt, wenn der Patient dem nicht widersprochen hat. Auch hier setzt der Gesetzgeber also auf ein Opt-Out-Verfahren, was eine grundsätzliche Umkehr von dem zuvor verfolgten Einwilligungskonzept darstellt.
- Die Datenübertragung soll eine der Grundlagen für einen digital unterstützten Medikationsprozess bilden. Zusammen mit weiteren Informationen, etwa zu Allergien, Unverträglichkeiten und Schwangerschaften, werden die Daten den Arztpraxen (sofern der Patient nicht widerspricht) zugänglich gemacht und dadurch bei der Arzneimittelverordnung berücksichtigt. Damit verspricht das Zusammenspiel von E-Rezept und ePA nicht nur einen Mehrwert für eine zielführende Therapie unter Vermeidung von Doppelverordnungen sowie eine Verbesserung der Arzneimittelsicherheit, da der Arzt die Wechselwirkungen mit etwaigen bereits verordneten Arzneimitteln oder Vorerkrankungen besser beurteilen kann. Die Gesellschaft für Telematik (gematik) erhält weitere Kompetenzen und Aufgaben mit Blick auf die Ausgestaltung des E-Rezepts sowie bei der Weiterentwicklung der ePA.
- Das E-Rezept erfasst bisher nur verschreibungspflichtige Arzneimittel. Perspektivisch wird es sich aber auf alle Arten von Arzneimitteln erstrecken. Der Anwendungsbereich des E-Rezepts soll dabei schrittweise ausgeweitet werden. Dazu enthält § 360 SGB V – die zentrale gesetzliche Regelung zum E-Rezept – Fristen. Aufgrund der Verzögerung der verbindlichen Einführung des E-Rezepts wurden diese Fristen im Zuge des DigiG jedoch noch einmal angepasst. Die Zeitpunkte der Erweiterung des E-Rezepts auf andere Leistungen zeigt die nachfolgende Übersicht:
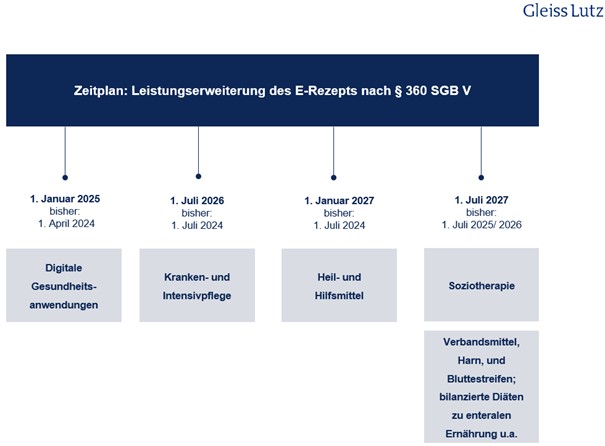
DiGAs und Telemedizin
DiGAs bilden seit Herbst 2020 ein neues digitales Leistungsangebot in der GKV. Die Weichen für ihre Einbindung in die Regelversorgung wurden 2019 mit dem Digitale-Versorgungs-Gesetz (DVG) gestellt. In der Folge hat sich in diesem Bereich eine innovative Branche digitaler Medizinproduktehersteller herausgebildet. Derzeit werden 55 vorläufig oder dauerhaft aufgenommene Apps im offiziellen DiGA-Register des Bundesinstituts für Arzneimittel und Medizinprodukte (BfArM) geführt. Neun Anwendungen, die bereits (vorläufig) als DiGAs zugelassen waren, wurden zwischenzeitlich aus dem Verzeichnis gestrichen – entweder auf Antrag des Herstellers oder, da kein positiver Versorgungszweck nachgewiesen werden konnte. Das DigiG zielt nunmehr darauf ab, dass DiGAs künftig noch eine größere Rolle in der Gesundheitsversorgung spielen.
- Vor Inkrafttreten des DigiG waren als verschreibungsfähige DiGAs lediglich Medizinprodukte der Klasse I oder IIa, deren Hauptfunktion auf digitalen Technologien beruht, geeignet. Das DigiG erweiterte den gesetzlichen Leistungsanspruch auf höhere Risikoklassen, namentlich solche der Risikoklasse IIb. Mit dieser Ausweitung können DiGAs künftig auch für komplexere Behandlungsprozesse – z.B. für das Telemonitoring – genutzt werden. Hier bieten sich neue Geschäftsfelder für DiGA-Entwickler. Konsequenterweise ist bei Zulassung von DiGAs höherer Risikoklassen der Nachweis eines medizinischen Nutzens notwendig. Der Nachweis eines positiven Versorgungseffekts reicht nicht mehr. Das DigiG nimmt außerdem sog. Begleit-Apps vom Anwendungsbereich der DiGAs aus: Apps, die nur der Steuerung von therapeutischen Produkten dienen, scheiden als zulassungsfähige DiGAs genauso aus, wie Anwendungen, die (fest) an ganz bestimmte Hilfs- oder Arzneimittel gekoppelt sind.
- DiGAs müssen vor ihrer Verordnungsfähigkeit in der GKV vom BfArM in das DiGA-Verzeichnis gem. § 139e SGB V aufgenommen worden sein. Die Anwendungsfelder der dort gelisteten DiGAs sind divers und gehen von der Behandlung depressiver Erkrankungen über Diabetes, Multiple Sklerose bis hin zu Migräne. Nach dem DiGA-Bericht des GKV-Spitzenverbandes wurden im Zeitraum vom 01. Oktober 2022 bis zum 30. September 2023 etwa 209.000 DiGAs verordnet.
- Gesetzlich Versicherte hatten bereits vor Inkrafttreten des DigiG einen Anspruch auf eine Versorgung mit DiGAs, die von Ärzten und Psychotherapeuten verordnet werden können und durch die Krankenkasse erstattet werden. Der Erhalt der gewünschten DiGA ist auch ohne ärztliche Verordnung möglich, wenn die Satzung einer Krankenkasse dies vorsieht. Unter Geltung des DigiG müssen die Krankenkassen nunmehr gewährleisten, dass in der Regel innerhalb von zwei Arbeitstagen nach Eingang der Verordnung eine Nutzung der DiGA durch den Versicherten möglich ist. Nur in eng begrenzten Ausnahmefällen darf von dieser Frist abgewichen werden. Ein Genehmigungsvorbehalt der Krankenkassen ist nicht vorgesehen. Auch die Schaffung eines faktischen Genehmigungsvorbehalts durch die Krankenkassen ist unzulässig. Die rasche, zeitnahe Versorgung soll durch Vorbehalte dieser Art gerade nicht gefährdet werden.
- Durch das DigiG wurde außerdem die zulässige Preisgestaltung für DiGAs verändert, die zukünftig stärker an Erfolgskriterien ausgerichtet werden soll. § 134 Abs. 1 Satz 3 SGB V sieht vor, dass in einer Vereinbarung ab dem 01. Januar 2026 festzulegen ist, dass der Anteil erfolgsabhängiger Preisbestandteile mindestens 20 Prozent des Vergütungsbetrags umfassen muss. Für DiGAs mit bereits bestehender Preisvereinbarung enthält Satz 8 die Vorgabe an die Vertragspartner, einen entsprechenden Vergütungsbetrag bis zum 01. Januar 2026 festzulegen. Details der Ausgestaltung der künftigen Preisbildung sind noch offen.
- Das bereits bestehende sog. Zuweisungs- und Abspracheverbot wurde durch das DigiG ausgeweitet: DiGA-Hersteller dürfen mit Herstellern von Arzneimitteln oder Hilfsmitteln keine Rechtsgeschäfte vornehmen oder Absprachen treffen, die geeignet sind, die Wahlfreiheit der Versicherten bei der Auswahl der Arzneimittel oder Hilfsmittel zu beschränken (§ 33 Abs. 5a SGB V). Damit will die Bundesregierung verhindern, dass sog. Lock-in-Effekte auftreten. Es ist demnach unzulässig, DiGAs zu konzipieren, die auf die Begleitung einer Therapie mit nur einem bestimmten Arzneimittel oder Hilfsmittel zugeschnitten sind.
- Nach Inkrafttreten des DigiG müssen DiGA-Hersteller den Versicherten künftig im Einzelfall die erforderliche technische Ausstattung zur Nutzung ihrer DiGA leihweise zur Verfügung stellen. Damit soll zum Zwecke der Kostenreduktion und zur Stärkung der Nachhaltigkeit sichergestellt werden, dass kostenintensive begleitende Hardware zukünftig auf dem Leihwege zur Verfügung gestellt wird. Welche konkreten Fälle dies umfasst, ist noch offen.
- Durch das DigiG erfolgte zudem eine Gleichstellung der DiGAs zu anderen Heil- und Hilfsmitteln bei Schwanger- und Mutterschaft. Es besteht nunmehr ein Anspruch auf Nutzung von entsprechenden DiGAs während der Schwanger- und Mutterschaft (§ 24e Satz 1 SGB V).
- Im Zuge des DigiG wurde den Versicherten unter bestimmten Voraussetzungen Entscheidungsfreiheit bezüglich des Authentifizierungsniveaus des DiGA-Zugangs eingeräumt. Auf Wunsch kann dann auch ein niedrigeres Authentifizierungsniveau ausgewählt werden.
- Für alle im Verzeichnis gelisteten DiGAs ist nunmehr eine anwendungsbegleitende Erfolgsmessung verpflichtend vorgegeben, deren Ergebnisse fortlaufend an das BfArM gemeldet und im Verzeichnis ab dem 1. Januar 2026 veröffentlicht werden. Von dem Ergebnis der anwendungsbegleitenden Erfolgsmessung hängt – wie bereits erwähnt – künftig auch ein Teil der Vergütung der DiGA-Hersteller ab.
Investitionsmöglichkeiten im Bereich digitaler Gesundheitsangebote
- Zudem bestehen Investitionsmöglichkeiten im Bereich digitaler Gesundheitsangebote für öffentliche Träger. Gemäß §§ 68a ff. SGB V sind gesetzliche Krankenkassen, Kassenärztliche Vereinigungen, die KBV sowie die Kassenzahnärztliche Bundesvereinigung (KZBV) berechtigt, digitale Innovationen durch (Teil-)Übernahme der Kosten zu fördern. Digitale Innovationen sind telemedizinische/vernetzte Versorgungsangebote und digitale Medizinprodukte.
- Krankenkassen können auch externe Anbieter in der Entwicklung unterstützen bzw. deren Beauftragung ist möglich. Nach Inkrafttreten des DigiG dürfen Krankenkassen hierfür bis zu 10 % - anstatt wie bisher bis zu 2 % - ihrer Finanzreserven als Wagniskapital zur Förderung der Entwicklung digitaler Innovationen anlegen (§ 263a SGB V).
- Damit verfügen die Krankenkassen und Kassenärztlichen Vereinigungen über erheblich mehr Spielraum für die Zusammenarbeit sowohl mit bereits etablierten Anbietern als auch mit Start-Ups im Bereich telemedizinischer Leistungen und digitaler Medizinprodukte für die Entwicklung und Gestaltung digitaler Versorgungsangebote.
VII. Aufbruch für Telemedizin
Die Grundsteine für einen überfälligen Ausbau der telemedizinischen Versorgungsstrukturen in Deutschland werden bereits seit dem Jahr 2018 gelegt. Das Jahr 2021 brachte zentrale Veränderungen für die telemedizinische Versorgung. Mit Inkrafttreten des DigiG im März 2024 wurden die Rahmenbedingungen für Patienten wie Telemedizinanbieter insgesamt weiter verbessert. Bisherige gesetzliche Mengenbegrenzungen für Videosprechstunden wurden aufgehoben. Gerade in Kombination mit der inzwischen zulässigen Leistungserbringung im Homeoffice können Vertragsärzte Videosprechstunden nach Umsetzung durch die ärztliche Selbstverwaltung noch flexibler und umfassender einsetzen. Die Weiterentwicklungen im Bereich des E-Rezepts vereinfachen das Ausstellen, Übermitteln und Einlösen von Rezepten im Behandlungsalltag. Profitieren dürften auch Online-Apotheken und Apotheken-Plattformen sowie Logistik-Dienstleister, die eine zeitnahe Direktlieferung zu den Patienten für Apotheken anbieten.
Angesichts dieser Entwicklungen ist davon auszugehen, dass der Versorgungsanteil der Telemedizin in Deutschland in den nächsten Jahren sprunghaft weiter steigen wird.
